第五节 新生儿缺氧缺血性脑病
 |
| 新生儿缺氧缺血性脑病/ |
新生儿缺氧缺血性脑病(hypoxie-ischemicencephalopathy HIE)是指在围产期窒息而导致脑的缺氧缺血性损害。临床出现一系列脑病表现。本症不仅严重威胁着新生儿
■[此处缺少一些内容]■
二、病理生理和病理解剖学变化
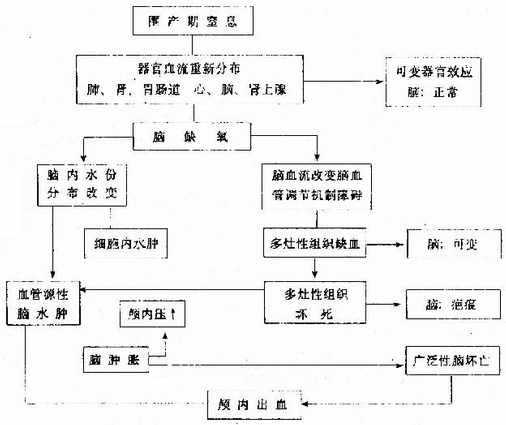
(一)脑的能量来源和其他器官不同,几乎全部由葡萄糖氧化而来。新生儿脑代谢最旺盛,脑耗氧量是全身耗氧量的一半。脑内糖原很少,葡萄糖及氧全靠脑血循环供应,缺氧首先影响脑。脑在缺氧情况下引起如下四种改变:
1. 能量代谢障碍:缺氧时脑组织酵解作用增加5-10倍,引起代谢性酸中毒。
2. 通气功能障碍:CO2贮留,使Paco2升高,产生呼吸性酸中毒。
3.另方面使钠泵运转障碍,脑细胞内氯化钠增高,引起细胞内水肿。
4.脑微血管缺氧及血流减少,引起脑缺血,并引起血管通透性增高产生血管源性脑水肿,进一步造成脑缺血,继之发生脑坏死。
(二)神经病理特征与神经系统后遗症的关系:
其病理基础是缺氧性脑病。基本病理改变是脑水肿和脑坏死。缺氧主要引起脑水肿及神经元坏死。而缺血主要引起脑血管梗塞及白质软化。目前认为有五种基本类型的病理改变:
1.脑水肿:ATP减少所引起的细胞内水肿及血管通透性增加的细胞外水肿(血管源性两者皆可压迫血管加重缺氧缺血)。脑水肿可见前囟隆起、骨缝加宽、脑膜紧张、脑回扁宽、脑沟变浅及脑室腔变窄。
2.选择性神经元坏死:大脑及小脑皮层的神经元坏死,导致脑回萎缩,胶质纤维增生。此型脑损伤常见的后遗症为运动障碍、智力缺陷和惊厥。为缺氧性损伤,足月儿多见。
3.基底神经节大理石样变性:基底节和丘脑出现大理石样花纹。镜检神经元大量脱失、神经胶质增生,并有髓鞘过度形成。临床上表现锥体外系功能失调,手足徐动与此有关。为缺氧性脑损伤。
4.大脑矢状旁区神经元损伤:矢状窦两旁的带状区出现缺血性脑梗塞,该区域相当于肩和骨盆的中枢神经投影区。临床上出现肩及髂关节无力,也可有皮质盲。多见于足月儿。
5.脑室周围白质转化:这种缺血性损伤在早产儿多。病变位于侧脑室周围的深部白质区软化和坏死,软化面积大时可液化成囊,称空洞脑。临床表现为痉挛性瘫痪,智力低下及脑积水。
三、临床症状
(一)多为足月适于胎龄儿、具有明显宫内窘迫史或产时窒息史(Apgar评分1分钟<3,5分钟<6,经抢救10分钟后始有自主呼吸,或需用气管内插管正压呼吸2分钟以上者)。
(二)意识障碍是本症的重要表现。生后即出现异常神经症状并持续24小时以上。轻型仅有激惹或嗜睡;重型意识减退、昏迷或木僵。
(三)脑水肿征候是围产儿HIE的特征,前囟饱满、骨缝分离、头围增大。
(四)惊厥:多见于中、重型病例,惊厥可为不典型局灶或多灶性,阵挛型和强直性肌阵挛型。发作次数不等,多在生后24小时发作,24小时以内发作者后遗症发病率明显增加。
(五)肌张力增加、减弱或松软。可出现癫痫。
(六)原始反射异常:如拥抱反射过分活跃、减弱或消失。吸吮反射减弱或消失。
重症病例出现中枢性呼吸衰竭,有呼吸节律不齐、呼吸暂停、以及眼球震颤、瞳孔改变等脑干损伤表现。
HIE的临床症状以意识状态、肌张力变化和惊厥最重要,是区别脑病严重程度和后遗症的主要指标。
四、临床诊断和分度
临床诊断依据:
(一)具有明显的围产期窒息史。见于生后12小时或24小时内出现异常神经症状,如意识障碍、肌张力改变及原始反射异常。
(二)病情危重者有惊厥及呼吸衰竭。
根据病情不同分轻、中、重三度:
(一)轻度:过度觉醒状态、易激惹、兴奋和高度激动性(抖动、震颤),拥抱反射活跃。
(二)中度:抑制状态、嗜睡或浅昏迷、肌张力低下,50%病例有惊厥发作、呼吸暂停和拥抱、吸吮反射减弱。
(三)重度:昏迷状态、反射消失、肌张力减弱或消失,生后数小时至12小时出现惊厥且呈持续状态,或为去大脑僵直状态。
表2-6 HIE分度
项 目
轻 度
中 度
重 度
意识
肌 张 力
原始反射:
拥抱反射
吸吮反射
惊厥
中枢性呼吸衰竭
瞳孔改变
前囟张力
病程及预后
过度兴奋
正常
稍 活 跃
正常
无
无
无
正 常
症状持续24小时左右,预后好
嗜睡、迟钝
减低
减弱
减弱
通常伴有
无或轻度
缩 小
正常或稍饱满
大多数患儿一周后症状消失;不消失者如存活可能有后遗症
昏迷
松软
消失
消失
多见或持续
常有
不对称、扩大或光反应消失
饱满、紧张
病死率高,多数在一周内死亡,存活者症状可持续数周,多有后遗症
五、辅助检查:
(一)颅脑超声检查:有特异性诊断价值
1.普遍回声增强、脑室变窄或消失,提示有脑水肿。
2.脑室周围高回声区,多见于侧脑室外角的后方,提示可能有脑室周围白质软化。
3.散在高回声区,由广泛散布的脑实质缺血所致。
4.局限性高回声区,表明某一主要脑血管分布的区域有缺血性损害。
(二)CT所见:多有脑萎缩表现
1.轻度:散在、局灶低密度分布2个脑叶。
2.中度:低密度影超过2个脑叶,白质灰质对比模糊。
3.重度:弥漫性低密度影、灰质白质界限丧失,但基底节、小脑尚有正常密度,侧脑室狭窄受压。
中重度常伴有蜘网膜下腔充血、脑室内出血或脑实质出血。
(三)脑干听觉诱发电位(BAEP):需动态观察V波振幅及V/I振幅比值,若持续偏低提示神经系统损害。
(四)血清磷酸肌酸激酶脑型同功酶增高,此酶是脑组织损伤程度的特异性酶。
六、治疗:
治疗的目的在于尽可能改善已经受损害神经元的代谢功能;维持体内环境的稳定;同时应予以控制惊厥、减轻脑水肿、改善脑血流和脑细胞代谢等特殊治疗。
(一)一般治疗:
①纠正低氧血症和高碳酸血症,必要时使用人工呼吸器。
②纠正低血压:保证充分的脑血流灌注,常用多巴胺每分钟5-10μg/kg,静脉滴注。
③供给足够的葡萄糖以满足脑组织能量代谢需要:可按每分钟6-8mg/kg给予。
④纠正代谢性酸中毒:碳酸氢钠2-3mEg/kg10%葡萄糖稀释后缓慢静滴。
⑤血钙低于1.9mmol/L时可静脉葡萄糖酸钙。
⑥适当限制液体入量:每日量50-60ml/kg。输液速度在4ml/kg/h以内。
(二)控制惊厥:首选苯巴比妥钠,首次剂量给15-20mg/kg,如未止惊可按每次5mg/kg追加1-2次,间隔5-10分钟,总负荷重为25-30mg/kg。第2日开始维持量每日4-5mg/kg(一次或分两次静脉注射)。最好能监测血药浓度,惊厥停止后一周停用。如惊厥频繁发作可加用安定或水化氯醛。
(三)控制颅压增高:选用地塞米松0.5mg/kg,速尿1mg/kg静注,4-6小时后重复应用。连用2-3次后若颅压仍高,改用甘露醇0.25-0.5g/kg静注,间歇4-6小时。力争在48-72小时内使颅压明显下降。
(四)中枢神经系统兴奋药等:可用细胞色素C、三磷酸脲苷、辅酶A等,每日静脉滴注,直至症状明显好转;也可使用胞二磷胆碱100-125mg/日,稀释后静点,生后第2日开始每日一次静滴;脑活素5ml以生理盐水稀释后静滴,均可改善脑组织代谢。
治疗必须持续至症状完全消失。中度HIE应治疗10-14日,重度HIE应治疗14-21日或更长。治疗开始得愈早愈好,一般应在生后24小时内即开始治疗。尽量避免生后各种病理因素加重脑损伤。
七、预后
导致不良预后的一些因素有:①重度HIE;②出现脑干症状:如瞳孔和呼吸的改变;③频繁惊厥发作药物不能控制者。治疗一周后症状仍未消失者。④治疗二周后脑电图仍有中度以上改变。⑤脑B超和脑CT有Ⅲ-Ⅳ级脑室内出血,脑实质有大面积缺氧缺血性改变,尤其在1-2周后出现囊腔空洞者。
八、预防
预防重于治疗,一旦发现胎儿宫内窘迫,立即为产妇供氧,并准备新生儿的复苏和供氧。新生儿出生后宜平卧,头部稍高,少扰动。
(一)在分娩过程中要严密监护胎儿心率,定时测定胎儿头皮血pH和血气,发现宫内窘迫须及时给氧及静注葡萄糖等药物,并选择最佳方式尽快结束分娩。
(二)生后窒息的新生儿,要力争在5分钟内建立有效呼吸和完善的循环功能,尽量减少生后缺氧对脑细胞的损伤。
(三)窒息复苏后的新生儿要密切观察神经症状和监护各项生命体征,一旦发现有异常神经症状如意识障碍、肢体张力减弱、以及原始反射不易引出,便应考虑本病的诊断,及早给予治疗,以减少存活者中后遗症的发生率。
相关目录
... ...
... ...